総合診療科 教授 西尾 健治
<新型コロナウイルス感染症患者診療体制の整備 軽症・中等症>
当院と新型コロナウイルス感染症(Covid-19)との関わりは、2020年1月に日本国内での感染初症例が奈良医大に搬送されて来た時から始まり、その後もダイヤモンドプリンセス号からの患者さんも数人奈良医大に搬送されてきました。
Covid-19は、もちろん新型コロナウイルスによる「感染症」なので、当初は当院の感染制御内科だけで担当してくれていました。
<新型コロナウイルス感染症患者の外来診療>
新型コロナウイルス感染症確定患者に関してはSARSの時に作られた感染症患者を診療・入院するルートが決まっていましたので、その仕組みを適用することが可能でしたが、新型コロナウイルス感染症疑いの患者を通常の外来患者や救急患者から分ける仕組みづくりは無く、そのシステム作りが必要でした。当初、新型コロナウイルス感染症患者は新型コロナウイルス感染症と確定して搬送されてくる急患が多かったのですが、4月下旬には、一般のかかりつけの患者の中にも発熱を訴える方が増え始めました。このままでは一般外来患者に新型コロナウイルス感染症患者が紛れ込むことになるため、両者を分離することが必要となってきました。そこで、病院の入口で問診や検温を行い、新型コロナウイルス感染症が疑われる患者は、現在は取り壊してしまった臨床医学研究棟の1階スペースに整備された臨時のトリアージ室(酸素などの配管はなし)に運ばれるようにしていきました。現在ではどこでも確立されているトリアージ体制ですが、最初はどのようにしたらいいのかも手探り状態でした。トリアージ室の中には陰圧テントが置かれ、PCR検査などが行われました。しかし、夜には新型コロナウイルス感染症患者を分けて診察する場所がなかったので、病院の1階にあり、外の駐車場から歩いて入れる脳神経外科の外来を新型コロナウイルス感染症疑い患者の診療場所としてお借りすることに決め、コロナのPCR検査は駐車場もしくは脳神経外科外来に一時的においた仮設の陰圧テントで施行する体制とし、朝には消毒をして陰圧テントも回収して、脳神経外科外来としてお返ししていました。外来の機器の移動、患者の誘導や診療代金の支払い方法、当初はスクリーニングシートなども作成したりして、決めなければいけないことが本当にたくさんありました。守衛の方々にも当初患者さんを誘導してもらったりしたので、患者さんの後ろについて歩いてもらうなどの患者さんの誘導法を指導したりしていました。
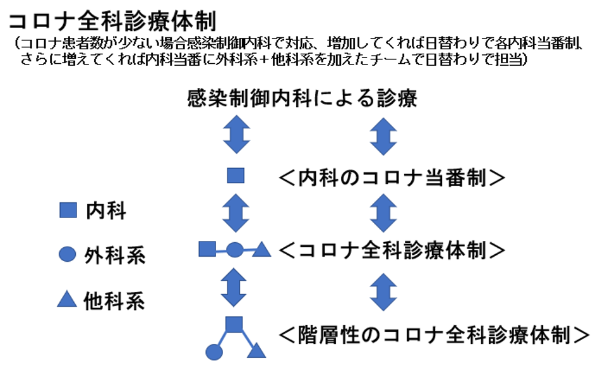
<内科のコロナ当番制>
しかし、2020年5月中旬以降にはどんどん患者さんが当院にも入院して来られるようになり、「感染制御内科だけではこれ以上は無理だ」という声が聞こえてきました。そこで、コロナの流行は単なる感染症ではなく災害と考え、内科全体で新型コロナウイルス感染症患者さんを診ていく体制を作り上げることにしました。2020年5月18日内科が集まって会議を開き、月曜から金曜日まで各内科の担当科を決め、土日は順番に担当を決め、日勤帯は2人体制、夜勤帯は1人体制のコロナ当番を自科の当直以外にも置いていただき、当番内科が当番日に入院してきた新型コロナウイルス感染症患者を受け持つ仕組みとしました。また、研修として初期研修医1人もコロナ当番に参加してもらうこととしました。このローテーションには感染制御内科には入ってもらわず、コロナ診療の指導や感染防御体制の指導、奈良県全体の管理体制の構築にあたっていただくこととしました。これらの内科の当番表や毎日の各科の担当者の電話番号をSharepoint上に記載してもらい、コロナ病棟の看護師が各科の受け持ち新型コロナウイルス感染症患者のことを誰に問い合わせすればいいか、確認しやすいようにしました。
当初は新型コロナウイルス感染症入院患者用の記録シートもなかったため作成し、細かいルール、例えば腎臓が悪い新型コロナウイルス感染症患者はどこが診るのか、その日のコロナ担当科が診るのか腎臓の専門科が診るのか、各科のかかりつけの新型コロナウイルス感染症患者は?などを、ひとつひとつ設定しながら作っていきました。今では巷にあふれている不織布のマスクでさえ、品不足で一般病棟の看護師さんは1週間に1つしか使えないような感じになっていました。ましてや新型コロナウイルスの感染を防げるN95マスクや感染防御服なども全く不足しておりましたので、コロナ病棟なども各内科が主治医となっているそれぞれの患者さんを、それぞれの主治医が診るのでは感染防御資材の使用が多くなるので、その日の各科の担当者に集まってもらい、二人くらいだけがコロナ病棟の中に入って回診するような方法をとったりして、感染防御資材の温存に努めたりもしました。この時点で、新型コロナウイルス感染症患者の入院診療に関して、軽症中等症は内科系が当番で担当し、最も大変な重症患者の診療は救急科、麻酔科、循環器内科、心臓血管外科などにより、ICUにて対応していただくことになりました。内科系で診ている患者が重症になった場合も、ICUで対応していただき回復すればまた内科系で診ていく体制としました。
<トリアージ室>
その後、2020年6月初めには、病院前でのトリアージ後の新型コロナウイルス感染症疑い患者(のちには疑似症と呼んでいます)の診療は、それまで使用していた臨時のトリアージ室(臨床医学研究棟1階)から旧リハビリ室をトリアージ室(診察室3つと処置室1つ、待合室3つ)として改装し、昼も夜も疑似症患者はここで診療を行う体制へと変更しました。この旧リハビリ室は、コロナ以前は病院教授室へ改装することが決まっており、その時点では倉庫として物品がびっしり詰まっていましたが、3月末から目をつけていましたので、何とかトリアージ室へと改装してもらいました。この場所は救急車で搬送されてきた患者を他の患者の目に触れることなく、直接運び込むことができる場所にあることと、旧リハビリ室のため酸素の配管もあり、疑似症患者の診療にはうってつけでした。
<コロナ全科診療体制>
その後、第3波の時期、2020年11月頃から内科系だけでなく、ほとんどの診療科を新型コロナ診療のローテーションに組み込ませてもらいました。といいますのは、1日に10人近く新型コロナウイルス感染症患者が搬送されるようになり、内科系当番科1科だけでは対応ができなくなったためです。厳密には「全て」ではありません。勝手に決めたルールではあるのですが、「普段、生きている人間を診ている診療科には新型コロナ診療に入ってもらう」と決め、眼科や皮膚科、放射線科の先生方にもローテーションに入ってもらいました。ただし、内科系以外の医師は、日頃診ていない疾患の診療をするわけですから、非内科系の医師が診療するのは軽症者のみとさせてもらいました。中等症は内科で診療し、非内科系の科で診ている患者が中等症になれば内科系で診る体制としました。当初、非内科系の医師からコロナ診療への参加に対する抵抗感は強かったので、コロナ軽症者への対応のポイントをまとめたマニュアルを2020年11月20日頃作成しました。新型コロナウイルス感染症と診断された患者が運ばれてきたら、どんな指示を出して、どこから病棟へ入れて、レントゲンの指示、血液検査の指示はこう、翌日以降は何をしなければいけないかなど、軽症者診療のノウハウを書き出しました。そして月曜日から金曜日まで各内科が既にローテーションで入っているところに、非内科系の科をプラスする形でそれぞれの曜日に振り分け、毎日をグループでの当番制としました。例えば呼吸器内科と同じ曜日には脳神経外科と放射線科、という風に割り振りをしました。土、日曜日にも内科系と同様に同じグループの各科にも当番をしてもらいましたので、毎日3つの診療科が当番となるようにしました。それぞれのグループの中で、9人の軽症者の入院があれば、呼吸器内科に3人、放射線科に3人、脳神経外科に3人のような形でなるべく患者の数も分散するように調整してもらいました。受け持つコロナ患者が少ない科には、優先的に受け入れをお願いし、なるべく負担がどこか1つの科へ集中しないような工夫をして、「押し付けあうのではなく、皆、大変ですので助け合う形で」と呼びかけさせてもらいました。各科の不満も多く、いろんな科から「当科は出来ない、ローテーションから外してほしい」などの申し出も多かったです。ただ、当時は新型コロナウイルス感染症患者受け入れのため、他の病棟の入院患者は通常の6割程度の稼働と制限されていましたので、「災害と考えてみんなでの対応が必要ですし、6割稼働で仕事が減っている分、コロナ病棟に患者を持っていると考えてください」とお願いして、どうにか継続することができました。
<階層型のコロナ全科診療体制>
しかしながら、2021年4月の第4波では、内科が中等症、非内科系が軽症を診ていくというそれまでの全科体制のままでは、コロナ診療を続けていくことが困難となってきました。奈良県内でのコロナ診療体制の整備も進み、奈良医大には軽症者はほとんど入院せず、中等症の患者さんだけが入院してくることが増え、当番内科が1日に5-6人の入院を受け持たねばならない日も出現し、当番内科1科だけで入院患者さんを受け入れることが困難となってきました。そこで、大枠は維持しつつ、各グループ内の診療体制を階層型に変更し、非内科系の医師にも中等症の患者を診てもらうことにしました。第3波対応の診療体制は内科系と非内科系は基本的に並列の関係でした。軽症は非内科系で、中等症・重症は内科系でという役割分担で、それぞれの診療にお互い関わらないでコロナ診療を行っていました。階層型と言いますのは、非内科系科を内科系の指揮下においたイメージです。非内科系科にも中等症のコロナ診療を行ってもらうのですが、内科の当番医師も同グループの非内科系の医師が主治医となっている新型コロナウイルス感染症患者のカルテを毎日チェックしてもらって気づいたことは指導してもらい、また非内科系の医師がコロナ診療に少しでも不安があればグループ内の内科系の医師に相談してもらうという仕組みです。ローテーションの表にも、その日の担当の診療科の横にいつでも相談可能な内科系の担当者の名前や電話番号を記載するようにしました。 当然、この変更にも現場からは不満も出現し、当番制を降りたいという科も7-8科ほどありましたが、コロナは災害というイメージが定着してきためか、皆さん説得に応じてくれまして、何とか診療体制の維持ができました。入院患者が減ってきて、病院全体で入院が20人以下になれば、非内科系の科は当番から外れていただいて、内科のみの当番制とし、10人以下になれば、内科の当番制は終了とし、感染制御内科単独でコロナ患者を診るという方針にしました。増加してくる場合もコロナ患者の診療は、感染制御内科→内科当番制→階層型のコロナ全科診療体制というように、コロナ入院患者数に応じて、体制を変更するシステムとしました。また、「この人は新型コロナウイルス感染症確定例として扱っていいでしょうか?」「疑似症扱いでしょうか?」などの疑問にも誰かが答え、誰かが線引きをしなければいけないので、統括機能を感染制御内科と感染管理認定看護師に集約する体制とし、コロナが陽性でコロナの症状より他の疾患や怪我がメインなら各症状に対応する各科で診てもらうようにしました。もちろん、他疾患を有していても、一番強いと思われる症状がコロナであるならば、当番科で診療というようなルールにしました。
以上、2年少し前に新型コロナ診療体制整備を任されて以来、災害に準じて全科体制を構築させていただきましたが、当院の中枢部の理解のもと、そして各部署の協力のもと、機能的なコロナ診療体制が構築できたと思われます。今後も全員体制でコロナ災害を乗り切っていきたいと思います。